Moderne Therapiemöglichkeiten bei Beckenbodenschwäche
Eine von neun Frauen muss sich im Verlaufe des Lebens wegen Senkungsbeschwerden oder Harninkontinenz einer Operation unterziehen. Die sich verändernde Altersstruktur der Bevölkerung, verbunden mit dem gestiegenen Aktivitätsbedürfnis und den unveränderten Mobilitätsansprüchen der älter werdenden Menschen, verschaffen der Abklärung und Behandlung der Beckenbodenkrankheiten eine zunehmende Bedeutung.
Die normale Beckenbodenfunktion hängt von der koordinierten Zusammenarbeit ausgewählter Muskeln, Nerven und Ligamente des Beckenbodens ab. In den letzten Jahren konnten mittels anatomischer und MRI-Untersuchungen interessante neue pathophysiologische Einblicke gewonnen werden. Beckenbodenschwäche manifestiert sich in der Frauenheilkunde in den folgenden Krankheitsbildern: Belastungsinkontinenz (früher Stressinkontinenz), überaktive Blase (früher Dranginkontinenz), Uterus- bzw. Scheidenstumpf-Deszensus (bis Prolaps), Zystozele, Rekto-Enterozele und Stuhlinkontinenz.
Diese Krankheitsbilder können heute mit gutem Erfolg behandelt werden. Dennoch halten Scham und ungenügende Kenntnisse über Behandlungsmöglichkeiten viele der betroffenen Frauen teilweise jahrelang davon ab, mit ihrem Arzt über ihre Probleme zu sprechen. Nur 25% der betroffenen Frauen haben mit einem Arzt über ihre Beschwerden gesprochen. Diagnostik und Therapie von Beckenbodenschwäche sind eine zunehmende Herausforderung nicht nur für den Spezialisten, sondern auch für den Hausarzt.
Konservative Therapie
Beckenbodentraining
Beckenbodentraining wurde 1948 erstmals durch Kegel beschrieben und hat sich seither in der primären Therapie bewährt. Die Physiotherapie bei der Harninkontinenz beinhaltet das Beckenbodentraining, die Elektrostimulation und das Biofeedback. Sie wird sowohl für die Stressinkontinenz als auch für die Dranginkontinenz eingesetzt. Die Patientin soll dabei die Funktion ihres eigenen Beckenbodens wahrnehmen und vor allem die willkürliche Aktivierung der richtigen Muskelgruppen erlernen. Durch «Biofeedback» erhält die Patientin die Rückmeldung ob die willkürliche Aktivierung die richtige Muskelgruppe erreicht hat. Nur 50-60% untrainierter Frauen können den Beckenboden korrekt aktivieren. Verschiedene Inkontinenztampons und Pessare können bei Stressinkontinenz und Senkungszuständen vor einem operativen Eingriff probiert werden.
Neuromodulation
Die elektrische Reizung von Sakralnerven über einen implantierten Neuromodulator kann bei therapierefraktärer hyperaktiver Blase indiziert sein. Diese Therapie ist aufwändig und sehr kostspielig. In den letzten Jahren wurde über die Neuromodulation der Blasenfunktion durch eine einfachere, perkutane elektrische Reizung berichtet (PANS = Peripher Afferente Nervenstimulation). Dabei wird der N. tibialis über dem Malleolus medialis während 3 Monaten wöchentlich über eine Akupunkturnadel während 30 Minuten stimuliert was zu einer Abnahme der Inkontinenzepisoden in bis 70 % der Fälle führt.
Botulinustoxin
Das Einsatzgebiet für Botulinustoxin vergrössert sich immer mehr und hat auch die Urogynäkologie erreicht. Nicht nur zum Faltenglätten und gegen Spannungskopfschmerzen hilft das Gift des anaeroben Clostridium botulinum. Bei der überaktiven Blase kann mit Botulinustoxin-Injektionen in die Harnblase die Blasenüberaktivität gehemmt und die Blasenkapazität erhöht wird. Die Wirkung einer solchen Behandlung halte etwa sechs bis zehn Monate an und kann wiederholt werden. In unserem Therapiekonzept bleibt diese Therapie Patientinnen, bei welchen alle anderen konservativen Massnahmen ausgeschöpft wurden, vorbehalten.
Transurethrale Injektionen von «bulking agents»
Durch die intraurethrale Injektionstherapie soll der bei stressinkontinenten Patientinnen häufig weit offene Blasenhals verschlossen und damit die Abdichtung der Harnröhre verbessert werden (siehe Bild unten). Wir wenden diese Therapie bei älteren Patientinnen mit hypomobiler Urethra dann an, wenn ein minimalst invasiver Eingriff angestrebt wird. Auch bei Persistenz von Belastungsinkontinenz nach Schlingenoperation konnten wir damit Erfolge erreichen.
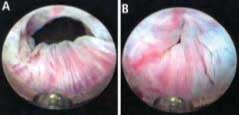 |
|
Bild A: offener Blasenhals; Bild B: nach transurethraler Injektion verschlossener Blasenhals | |
Medikamentöse Therapie
Hyperaktiven Blase
Die medikamentöse Therapie spielt heute vor allem bei der hyperaktiven Blase eine zentrale Rolle. Die pharmakologische Wirkung moderner Präparate besteht in der Blockade muskarinerger Rezeptoren. Die Übererregbarkeit des Blasenmuskels wird dabei gedämpft, die Häufigkeit des Wasserlassens reduziert und durch ihre entspannende Wirkung auf den Blasenmuskel die Inkontinenzepisoden herabgesetzt. Muskarinrezeptoren und ihre Subtypen (M1-M5) finden sich in verschiedenen Körperorganen. In der menschlichen Harnblase überwiegen vor allem die Rezeptorsubtypen M2 und M3. Während eine Blockade der M2-Rezeptor-Bindungstellen die Entspannung der Blasenmuskulatur verstärkt, führt die Hemmung der M3-Rezeptoren vorwiegend zu einer Abschwächung bestehender Detrusorkontraktionen. In naher Zukunft sollten uns in der Therapie neue selektiv blockierende (M3-Rezeptor) zur Verfügung stehen.
Stressinkontinenz
Bei der Stressinkontinenz spielte bis heute die medikamentöse Therapie eine (noch) untergeordnete Rolle. Eine neue medikamentöse Therapieoption könnte demnächst in der Schweiz mit einem neuen Serotonin-Noradrenalin-Reuptakehemmer zur Verfügung stehen. Die Substanz Duloxetine erhöht die Konzentration der Neurotransmitter und bewirkt eine Kontraktion des Urethrasphinkters. In einer Metaanalyse mit beinahe 2’000 Patientinnen konnte eine Reduktion der Inkontinenzepisoden um 52% nachgewiesen werden. Unsere bisherigen Erfahrungen im Rahmen einer Phase-III-Studie zeigen bei ausgewählten Patientinnen ähnliche Erfolgsraten.
Medikamentöse Hormontherapie
Ein Hormonmangel führt zu verminderter Elastizität, dünneren Epithelien mit Trockenheit und erhöhter Tendenz zu Infekten. Durch die schlechtere «Abdichtungsfunktion der Harnröhre» werden Stressinkontinenzsymptome begünstigt und die Atrophie im Blasenbereich fördert die Drangsymptome. Reizsymptome wie Harndrang, Pollakisurie, Dysurie und Nykturie können durch Östrogene gebessert werden. Topische Östrogene sind dabei zur Behandlung vaginaler Symptome einer systemischen Therapie überlegen.
Operative Therapie
Die abdominale Kolposuspension stellte nach der Erstbeschreibung 1949 während mehr als 50 Jahren das klassische Standardverfahren bei Stressinkontinenz dar. Der Nachteil der Operationsmethode ist die unphysiologische immobile Fixation der proximalen Urethra (im Volksmund «Aufhängen der Blase»). Als Folge davon sind in bis 20% der Fälle Blasenentleerungsstörungen und De-Novo-Drangsymptome in 10-15% der Fälle beschrieben. In den letzten Jahren kam es zu einer rasanten Weiterentwicklung von sogenannten Schlingenverfahren. Bei den «klassischen» Schlingenverfahren wurde eine Schlinge am Blasenhals platziert. Auf der Basis ausgedehnter anatomischer und urodynamischer Voruntersuchungen («Integraltheorie») entwickelte Ulmstein die Technik der «spannungsfreien Vaginalschlinge» (Tension-free Vaginal Tape - TVT).
Im Unterschied zur Kolposuspension ist das Ziel des TVTs eine Stabilisierung der mittleren Urethra. Das Band soll demnach weder eine Elevation noch Obstruktion bewirken. Das TVT-Band hat eine netzartige Struktur und besteht aus monofilem Polypropylen. Es ist beidseits an einer spitzen Führungsnadel fixiert und wird mit Hilfe eines Führungsinstrumentes beidseits der Harnröhre von vaginal retrosymphysär hochgeführt und unter der mittleren Harnröhre platziert (siehe folgende Illustration).
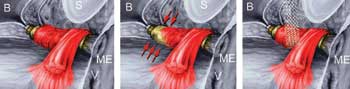 |
|
Bild links: Darstellung der Harnröhre mit intakter quergestreifter Muskelschicht(rot) und glatter Muskulatur (gelb). In eigenen Untersuchungen konnten wir zeigen, dass im Verlaufe des Lebens täglich eine quergestreifte Muskelfaser untergeht. Dieser Muskelschwund mit zunehmendem Alter führt zu einer Verschlechterung des urethralen Verschlusses und zur Harninkontinenz. Das mittlere Bild veranschaulicht den Muskelschwund im Bereich des Blasenhalses welcher besonders vom Muskelschwund betroffen ist. Dieser Muskelschwund begünstigt den Eintritt von Urin in die Urethra bei Belastungssituationen (Pfeile). Beim Menschen kann heute die verlorene Muskelmasse trotzt Fortschritten der Stammzelltherapie noch nicht ersetzt werden. Bild rechts: Bei der TVT-Operation bewirkt ein unter die mittlere Harnröhre gelegtes Band eine Stärkung der Verankerung und des Widerlagers im Bereich der mittleren Harnröhre. Durch Knickung der Urethra bei abdominalem Druckanstieg verhindert das Band letztendlich den Urinabgang bei Patientinnen mit Belastungsinkontinenz.
(Legende: B = Blase, ME = Meatus externus der Harnröhre, V = Vagina, S = Symphyse).
| |
Während die Patientin wiederholt hustet, wird das Band angezogen, bis fast kein Urin mehr abgeht. Der grosse Vorteil der Originalmethode ist die mögliche Durchführung in Lokalanästhesie, welche eine Kooperation der Patientin bei der endgültigen Platzierung des Bandes zur Vermeidung von Überkorrekturen erlaubt. Die TVT-Operation hat sich als
Standardverfahren in der Behandlung der Inkontinenztherapie rasch etabliert. Bei weltweit über 500’000 durchgeführten Operation und vielen publizierten Studien sind in erfahrenen Händen Erfolgsraten von über 90% möglich. Die bisher einzige publizierte prospektiven randomisierten Vergleichsstudie von TVT-Operation mit Kolposuspension zeigte für beide Operationen eine erschreckende Streuung der Erfolgsraten von 20% bis 100% zwischen verschiedenen Zentren. Auf Grund dieser Studie ist der Operateur für den Operationserfolg von entscheidender Rolle!
Seit der Einführung des TVT 1996 sind verschiedene weitere «Bänder» auf den Markt gekommen, mit den meisten haben wir am Universitätsspital Zürich Erfahrungen gesammelt. In jüngster Zeit verbreitete sich in der Schweiz eine nicht retropubisch, sondern transobturatorisch eingeführte Schlinge. Hierzu gibt es aber noch keine Langzeitresultate.
Die Suche nach einem optimalen Gewebeersatz hat auch in der Deszensuschirurgie sich verstärkt. Der gegenwärtige Trend, verschiedene Defekte im kleinen Becken durch mehrere Kunststoffimplantate zu beheben, bedarf einer sehr sorgfältigen Kosten-Nutzen und -Risiko-Abschätzung. In ausgewählten Fällen sind Mesh-Einlagen sehr hilfreich.
PD Dr. med. Daniele Perucchini, Oberarzt, Klinik für Gynäkologie, Universitätsspital Zürich
|