Effiziente Migränetherapie in der Praxis
Migräne ist ein chronisches Leiden mit episodischen Manifestationen und möglicher Progression. Insofern werden wir also auch bei bestem Bemühen nicht selten jahrelangen Verläufen begegnen. Dann stets mit der herausfordernden Frage, wie durch unser Dazutun die Schmerzen und allgemeinen Beeinträchtigungen im einzelnen Anfall, sowie längerfristig die Lebensqualität, das Funktionieren der Betroffenen im Alltag, die sozioökonomischen Auswirkungen und schliesslich die Prognose tatsächlich und namhaft zu verbessern sind. Migräne stellt ein ernstes Gesundheitsproblem dar und gehört deshalb in ärztliche Obhut. Die Wissensvermehrung mit den daraus gewonnenen Fortschritten, sowohl was die Anfallsbehandlung als auch die Prophylaxe anbelangt, macht die Umsetzung in der Praxis heute zur anspruchsvollen Aufgabe – mit Erfolgsaussicht.
Migräne ist häufig
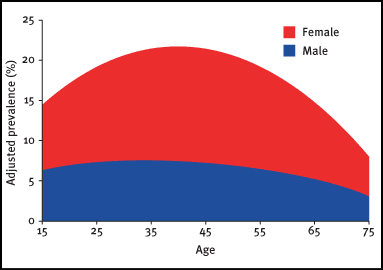
Bei einem 2-3fachen Überwiegen der Frauen erkennen wir eine charakteristische Biochronologie der Migräne, mit einem Häufigkeitsgipfel im jüngeren bis mittleren Lebensabschnitt (Lipton and Bigal). Die Belastung trifft also gerade dann ein, wenn der Bedarf an persönlicher Verfügbarkeit am grössten ist, im Durchschnitt mit > 1 Anfall/Monat, individuell aber oft mit mehreren Anfällen.
Primär cerebrale Pathogenese
An einer genetischen Beteiligung besteht schon länger kein Zweifel. Eher noch weniger bekannt ist die jedenfalls nicht primäre, sondern lediglich epiphänomenale Rolle der Hirnzirkulation. Elektrophysiologische und namentlich funktionelle bildgebende Techniken haben unser Augenmerk auf cerebrale «Mechanismen» gelenkt. Das derzeit gültige Modell («neurovaskuläre Theorie») entspricht der hier nur kurz gefassten Vorstellung, dass bei einem konstitutionell übererregbaren Gehirn neuronale Dysfunktionen unter Einbezug des trigeminovaskulären Systems zu einer anfallsartigen Fehlsteuerung an den schmerzerzeugenden Strukturen des Kopfes (u.a. an den Meningen) führen. Zusätzlich laufen cerebrale Dysfunktionen ab, wie etwa die bei bis zu einem Viertel der Betroffenen (eventuell nur fakultativ) vorangehende Aura, aber auch mit einer weit ausgebreiteten, komplexen Beeinträchtigung im Bereich des Vegetativums, des gesamten Sensoriums und der Kognition. Das klinische Bild der Schmerzgeplagten, fast in jeder Hinsicht Darniederliegenden und dazu erst noch oft Erbrechenden, ist bestens bekannt. Es präsentiert sich allenfalls von Mal zu Mal in unterschiedlicher Intensität und Dauer, mit entsprechend differenziertem Behandlungsbedarf. Dass «Psychologie» mitspielt, erklärt sich geradewegs aus der fundamentalen Hirnbeteiligung, sei es vor, während oder nach einem Anfall. Was einem solchen als «Restkopfschmerz» folgt, entspricht vermutlich dem unangenehmen Gefühl, welches neuerdings als Allodynie, eigentlich Ausdruck eines neuropathischen Schmerzes, erkannt worden ist. Wir kennen für Migräne nach wie vor keinen biochemischen Marker. Klinisches Flair ist also immer noch gefragt.
Lebensstil
Vorwürfe zur Lebensweise sind etwa gleichermassen deplaziert, wie z.B. bei Epilepsie. Nützlich, wenn auch zeitraubend, ist hingegen das Bemühen, auf Grund der bekannten Zusammenhänge Verhaltensweisen zu erläutern, welche die cerebrale «Erregbarkeitsschwelle» eher erhöhen als erniedrigen. Dazu gehören ein möglichst regelmässiger Tagesablauf mit hinreichend Schlaf (ohne Überschlafen!), eher häufige Mahlzeiten einschliesslich Frühstück zum Vermeiden hypoglykämischer Phasen, und das Ausweichen vor intensiven sensorischen Belastungen, wie speziell durch Licht. Regelmässigkeit zum Ziel zu nehmen, ist einfacher als der Kampf mit einer endlosen Verbotsliste. Nur bei entsprechendem Bedürfnis und mit grosser Zurückhaltung dürfen auch emotionale Faktoren ins Gespräch gebracht werden. Die Betroffenen sind es jedenfalls oft – und pathogenetisch begründbar – längst leid, als «Psychofall» und «selber schuld» deklassiert zu werden.
Zutreffende Diagnose
Der Ausschluss gefährlicher symptomatischer Kopfschmerzen auf Grund der gültigen Kriterien (Jenzer) steht stets am Anfang. Gewöhnlicher Kopfschmerz vom Spannungstyp, welcher in der Sprechstunde öfters vorkommt, ist keineswegs immer sofort von Migräne abgrenzbar. Es gibt Übergangsformen, oder beide Kopfschmerzarten können wechselweise auftreten. Aber auch das Erkennen eines chronischen Kopfschmerzes bei Medikamentenfehl- und übergebrauch kann schwierig sein, namentlich wenn gleichzeitig eine chronische Migräne im Spiel ist.
Im exemplarischen Fall einer neu zu diagnostizierenden Migräne mit oder ohne Aura wird die möglichst vollständige Schilderung wiederholter ähnlicher Episoden mit halbseitenbetontem (Seitenwechsel häufiger als Seitenkonstanz), heftigem, pulsierendem Kopfschmerz, der sich bei Anstrengung verstärkt, zusammen mit Nausea und/oder Erbrechen, sowie Photo- und Phonophobie und Gesamtbeeinträchtigung, ausreichen. In der Praxis bewährt sich das Erstellenlassen einer Kopfschmerzzeichnung, bei deren Ausführung nicht nur die kennzeichnende Lokalisierung des Schmerzes, sondern gesprächsweise auch die weiteren Kriterien der Schmerzsymptomatik aufs Tapet kommen.
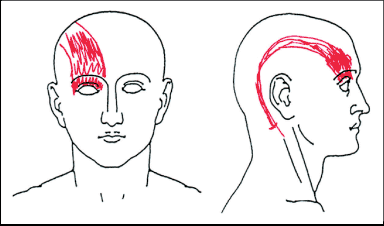
Als zusätzliches und therapeutisch überaus wertvolles Ergebnis können sich die Untersuchten vergewissern, dass ihr Problem mit voller Aufmerksamkeit wahrgenommen worden ist. In Analogie gilt dies für die bei der körperlichen Untersuchung nie zu unterlassende Palpation des Kopfes an den schmerzhaften Stellen. Dieses «Begreifen» durch den Therapeuten schafft das unerlässliche Vertrauen, welches dann auch mit Compliance honoriert wird.
Zur näheren Auseinandersetzung mit der Migränediagnostik empfiehlt sich die Einsicht in die internationale Klassifikation (Headache Classification Subcommittee of the International Headache Society), welche definiert, dass ein Anfall nicht länger als 72 Stunden dauert. Bei schon gesicherter Migräne handelt es sich sonst vermutlich um einen Status migränosus, was aber bei jedem auch noch so geringen Zweifel weitere Massnahmen, wie eine Notfallhospitalisation rechtfertigt. Bei wenig charakteristischem, «gemischtem» Dauerkopfschmerz ist eine eingehende Anamnese unerlässlich. Wenn eindeutige Migräneanteile fehlen, sind Triptane unwirksam bis nachteilig. Anlass zu Verwechslung kann auch der streng unilaterale und nicht pulsierende, gelegentlich aber auch durch eine Aura (nicht exklusiv bei Migräne!) eingeleitete Anfall eines Clusterkopfschmerzes geben. Das Versagen oraler Triptane ist dann häufig der Fall, Ansprechen auf Sumatriptan s.c. (Imigran Pen 6 mg) innert Minuten diagnostisch dagegen fast kennzeichnend.
Beratung und allgemeine Massnahmen
Ein Grossteil der Kopfschmerzklientele, einschliesslich derjenigen für Migräne, ist im aufgeschlossenen allgemeinmedizinischen Bereich bestens aufgehoben. Unklare, im Grenzbereich liegende und therapierefraktäre Symptomatiken werden jedoch mit Vorteil zunächst einem Spezialarzt für Neurologie überlassen. Erfolgt dieser Schritt verzögert oder überhaupt nicht, finden wir diese Betroffenen manchmal erst nach Jahren des Umherirrens als schwer chronisch Kopfschmerzkranke wieder, nach einer manchmal fast unglaublichen bis absurden Abfolge von «Therapien». Placebobehandlungen, welche ja eine vergleichsweise Unterlegenheit, einen Noceboeffekt und das Element der Täuschung beinhalten, werden von eigentlichen Kopfschmerzspezialisten nicht unkritisch betrachtet (Steiner). Die so wichtige Empathie lässt sich ohne fragwürdige Prozeduren und unrealistische Versprechen unter Beweis stellen. Gemeinsames Planen der Behandlung unter Vereinbarung einer Erfolgskontrolle mit Kopfschmerzkalender stellt einen ersten festen Tritt dar. Alle denkbaren Trigger zu vermeiden, sowie «Stress», welcher ja den meisten völlig ungewollt bis weit über die Ohren steht, sollte nicht überbetont oder gar moralisierend forciert werden.
Eine Unterstützung mit validierten verhaltensorientierten Behandlungskonzepten (z.B. Entspannungstechniken, kognitiv-verhaltensorientiertes und Stress-Management-Training) erweist sich als an sich nützliche Ergänzung pharmakologischer Konzepte. Durchführende Stellen stehen hierzulande jedoch leider nur punktuell und mit beschränkter Kapazität zur Verfügung, bekanntlich neben einem überbordenden Angebot unqualifizierter Methoden aller Art.
Komorbiditäten und allgemeiner Gesundheitszustand
Das mehr als nur zufällige Zusammentreffen von Migräne mit anderen Affektionen betrifft u.a. Epilepsie, Schlaganfall, Depression, bipolare Störung, Angst- und Panikerkrankungen, aber auch Raynaud-Syndrom, Colon irritabile, Asthma und diverse, speziell auch musculoskeletale Schmerzsyndrome (Lipton and Scher). Zufällige Begleiterkrankungen, etwa Essstörungen oder Kreislaufaffektionen nehmen in der Therapieplanung ebenfalls einen wichtigen Stellenwert ein. Besondere Probleme ergeben sich natürlich bei Frauen, insbesondere im gebärfähigen Alter. Sporttreibende mit höheren Leistungserwartungen und Teilnehmer im Strassenverkehr sind eventuell auch speziell zu berücksichtigen, wenn es um die Medikamentenwahl geht.
Medikamentöse Prophylaxe
Ereignen sich monatlich mehr als 2 bis 3 Anfälle, oder sind dieselben ganz besonders schwer, empfiehlt sich die hinsichtlich signifikanter Reduktion der Anfallshäufigkeit und Verträglichkeit nach 2 Monaten zu kontrollierende medikamentöse Prophylaxe. Substanzen der ersten Linie betreffen Betablocker (Propranolol, Metoprolol), trizyklische Antidepressiva, und Antiepileptika. Generell empfehlenswert ist eine die Kontraindikationen und Unverträglichkeiten sorgfältig respektierende, individuelle und eventuell schrittweise Dosierung. Auf Amitriptylin sind einige Patienten besonders sensitiv, sodass 10 mg täglich anstelle von 1 mg/kg KG ausreichen können. Das mit Studien gut belegte Topiramat (Topamax) (D’Amico et al.) bewährt sich in kleinerer Dosierung (25-100 mg täglich) als in der Epilepsiebehandlung üblich. Bei gutem Ansprechen auf ein Prophylaktikum empfiehlt sich die Beibehaltung während 4 bis 6 Monaten, hernach versuchsweise Ausschleichen. Bei Versagern sollte nach dem ersten Kontrollintervall entweder die Dosis erhöht oder eine Kombination versucht, andernfalls aber das Medikament gewechselt werden. Dazu fällt eine ganze Reihe weiterer Substanzen in Betracht.
Anfallsbehandlung
Als 5-HT-Rezeptoragonisten stellen die Triptane (Sumatriptan, Naratriptan, Zolmitriptan, Rizatriptan, Eletriptan) – unter Berücksichtigung der üblichen Einschränkungen – die ganz klare Option bei schweren Migräneanfällen dar. Das früher propagierte «Stufenmodell», vom schwachen zum starken Medikament, wurde zu Gunsten des «stratifizierten» Vorgehens, mit von Anfang an fallweise ermittelter Indikation verlassen, was die Betroffenen zu danken wissen. Als Grundsatz gilt der frühe Einsatz («early treatment»), welcher eine höhere Wirkungserwartung beinhaltet. Diese kann unterschiedlich definiert werden, wie etwa nach Schmerzfreiheit oder Funktionieren im Alltag bezogen auf Stunden, nach Auftreten von Rückfallkopfschmerzen, oder von Allodynie, nach Konsistenz der Wirkung, nach Patientenpräferenz und vielem mehr. Damit ist gesagt, dass eine Auswahl zu treffen ist, eventuell mit späterem Wechsel. Sumatriptan (Imigran), als «Mutter aller Triptane», bietet die vollständige Palette der Applikationsarten, was entscheidend sein kann. Aspirin, Paracetamol und NSAR sind fallweise in der Praxis nach wie vor empfehlenswert. Als über den Ladentisch käufliche Mittel waren sie aber meist vorher schon lange, und schliesslich, als Grund für den aktuellen Arztbesuch, erfolglos im Gebrauch. Die Ergotamine bleiben eher nur noch Ausnahmesituationen vorbehalten.
Das erfolgreiche Miteinander von allgemeinen und medikamentösen Massnahmen bei guter Compliance, sowohl prophylaktisch als in der Akutbehandlung, belohnt mit der Aussicht auf die Prävention schwerer Migräne-Langzeitverläufe.
Dr. med. Gerhard Jenzer, Facharzt FMH für Neurologie, www.neurohelp.ch, Langenthal BE
Referenzen
1. D’Amico D et al. Topiramate in migraine prophylaxis, Neurol.Sci. 26 Suppl 2 (2005): s130-s133.
2. Headache Classification Subcommittee of the International Headache Society. The International Headache Classification of Headache Disorders, 2nd edition. Cephalalgia 24[Suppl. 1] (2004): 1-160.
3. Jenzer G. Kopfschmerz als Alarmsignal. Schweizerische Ärztezeitung 81 (2000): 1164-67.
4. Lipton RB, Bigal ME. Migraine: epidemiology, impact, and risk factors for progression. Headache 45 Suppl 1 (2005): S3-S13.
5. Lipton RB, Scher AI. Migraine Prevention and Comorbidity: Education Program Syllabus 7AC.004. AAN, Miami Beach FL, (2005): 1-11.
6. Steiner TJ. Using placebo in headache management. Cephalalgia 25 (2005): 321-22
| |
| Medizin Spektrum |
| |
| 01.08.2005 - dde |
| |
 |
|