Kardiovaskuläre Risikofaktoren
Die grossen europäischen Beobachtungsstudien EUROASPIRE I, II und III wurden während den Jahren 1995, 2000 und 2006 durchgeführt. Der Vergleich zwischen den drei Perioden lässt auf den Trend der Entwicklung bei einzelnen Risikofaktoren und deren Therapie schliessen. Bezüglich Rauchen ist seit 10 Jahren Status quo, d.h., der Risikofaktor Tabakkonsum ist immer noch gleich wichtig und häufig präsent wie 1995. Adipositas und Diabetes haben innerhalb der letzten 10 Jahre kontinuierlich zugenommen. Unter Hypertonie litten 2006 ungefähr gleich viele Menschen wie 1995. Lediglich die Dyslipidämie ist heute seltener als vor 10 Jahren, vor allem aufgrund einer wesentlich besseren Therapie. Die Verschreibung von Statinen, Aspirin und ACE-Hemmern oder ARB-Blockern hat bis 2006 bedeutend zugenommen.
Gesamtrisiko-Evaluation ist entscheidend ...
L.R.W. Erhardt, Lund (S); J. Slany, Wien (A)
Die weltweit wohl am besten akzeptierte Evaluationsmöglichkeit zur Beurteilung des Risikos für ein kardiovaskuläres Ereignis in den nächsten 10 Jahren ist der Framingham Score, in Europa zusätzlich die SCORE-Tabellen. Obwohl die Anwendung dieser Indikatoren von zentraler Bedeutung ist, bestehen Einschränkungen in der Aussagekraft: Einerseits werden einige Faktoren wie physische Aktivität, Adipositas und Entzündungszeichen nicht berücksichtigt und andererseits sagt das Ergebnis nichts über das Risiko während der gesamten Lebensdauer eines Patienten aus. Gerade bei jungen Patienten kann das zu einer starken Unterschätzung des kadiovaskulären Risikos für den Rest seines Lebens führen. Zudem muss beachtet werden, dass die verschiedenen Scores unterschiedliche Schwergewichte auf die Sensitivität oder die Spezifität legen [1].
Eine einfachere Möglichkeit zur Abschätzung des Risikos wurde aktuell im American Journal of Cardiology publiziert: The personal HEART Score [2]. Dieser basiert lediglich auf den folgenden Kriterien aus Anamnese und klinischer Untersuchung:
- Anamnese eines Myokardinfarktes im Alter <50 Jahren in der Familie
- Diagnose einer Hypertonie
- Diagnose einer Hypercholesterinämie
- Diagnose eines Diabetes
- Rauchen
- Physische Aktivität
- Alter
- Obesitas
- BMI > 30 kg/m2
- Bauchumfang > 102 cm bei Männern und > 88 cm bei Frauen
Die Sensitivität dieser einfachen Risikoeinschätzung lag im Bereich derjenigen des Framingham Score oder des European SCORE.
Prof. Erhardt von der Lund Universität in Schweden macht in seinem Referat auf einen in der Praxis wichtigen Punkt aufmerksam: Es kommt durchaus darauf an, wie man einem Patienten sein kardiovaskuläres Risiko kommuniziert. Gemäss Prof. Erhardt konnte nachgewiesen werden, dass Patienten, denen ihr Risiko mittels Kalkulatoren illustriert wurde, ihre Zielwerte von Blutdruck, Lipiden und Gewicht besser erreichten und ihr Risiko gemäss der verwendeten Skala stärker senken konnten als Kontrollpersonen.
... und konsequente Gesamtrisiko-Behandlung
C. Cannon, Boston (USA); B. Williams, Leicester (GB)
Das Risiko für ein kardiovaskuläres Ereignis nimmt mit der Anzahl Risikofaktoren exponentiell zu. So hat ein Patient mit den Risikofaktoren Nikotinkonsum, Hypertonie, Dyslipidämie und Diabetes gegenüber einem «gesunden» Menschen ein mehr als 20-fach erhöhtes Herzkreislauf- Erkrankungsrisiko [3]. Konsequenterweise bedeutet dies, dass Patienten mit einem einzelnen Risikofaktor kompromisslos auf das Vorliegen weiterer Risikofaktoren zu untersuchen und eine Beurteilung des Gesamtrisikos vorzunehmen sind. Weiter ist unbedingt nach subklinischen Organschäden durch die Atherosklerose zu fahnden; liegen solche vor, muss das Risiko in vielen Fällen wesentlich höher eingestuft werden als initial vermutet [4].
Die Behandlung lediglich eines Risikofaktors vermag das Risiko nur ungenügend zu senken [5-7]. Ein gutes Bespiel für den Effekt von kombinierten Therapiestrategien sind gemäss Prof. Bryan Williams aus Leicester (GB) die Resultate der ASCOT-Studie, wo die Kombination der antihypertensiven Therapie mit einem Kalziumantagonisten plus einem ACE-Hemmer und die lipidsenkende Therapie mit Atorvastatin zu einer wesentlich grösseren Risikosenkung geführt hat als die alleinige Behandlung der Hypertonie [8]. Die multiple, umfassende Behandlung des Gesamtrisikos ist also der Weg, der ans Ziel – sprich zur Prävention – führt [9]. Prof. Williams geht sogar so weit, dass seiner Meinung nach jeder Patient mit einer arteriellen Hypertonie mit einem Statin behandelt werden soll, insofern keine Kontraindikation besteht. Die Empfehlung, bei Hypertonikern an die Verabreichung eines Statins zu denken, hat auch Einzug in die Hypertoniebehandlungs- Guidelines der ESC 2007 gefunden [10,11].
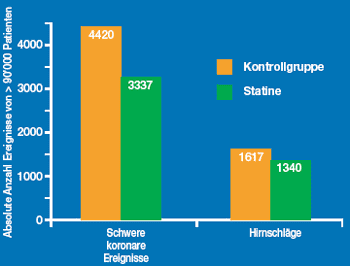
Die Behandlung mit Statinen senkt nicht nur das koronare Risiko signifikant, sondern auch das Hirnschlagrisiko. Eine im Lancet publizierte Metaanalyse zeigte durch die Verabreichung eines Statins neben einer Reduktion des koronaren Risikos um 23% eine signifikante Senkung des Hirnschlagrisikos um 17% [12]:
 |
|
Abbildung 1: Senkung koronarer und zerebrovaskulärer Ereignisse unter Statinen | |
| |
Und auch bei der Hirnschlagprimärprävention gilt für das LDL-Cholesterin «the lower the better»: Denn der Vergleich zwischen niedrig- und hochdosierten Statinen in vier verschiedenen Studien mit insgesamt 27'548 Teilnehmern wies eine Reduktion des Risikos für kardiale Ereignisse um 16% und eine Hirnschlagrisikoreduktion um 18% nach, wenn die Statintherapie hochdosiert erfolgte – wohl bemerkt im Vergleich zur niedrigdosierten Therapie [13]. Mit der Publikation der SPARCL-Studie vor einem Jahr wurde ausserdem gezeigt, dass die hochdosierte Therapie mit 80 mg Atorvastatin auch in der Sekundärprävention nach Hirnschlag oder TIA kardiale Ereignisse und Hirnschläge signifikant reduziert [14].
ESC-Guidelines 2007 zur kardiovaskulären Prävention und Hypertoniebehandlung
G. Mancia, Monza (I); I.M. Graham, Dublin (IE)
Die Präsentation der Guidelines der ESC zur Prävention kardiovaskulärer Krankheiten und zur Hypertoniebehandlung war ein Highlight des diesjährigen ESC Kongresses in Wien.
Die Präventions-Empfehlungen wurden im September 2007 publiziert [15]. Dabei wurde im Vergleich zu früheren Empfehlungen mehr Gewicht auf den Input aus der Grundversorgung, auf Lebensstilveränderungen, körperliches Training und die Gewichtsproblematik gelegt. Grundsätzlich – als starke Vereinfachung – illustriert die folgende «Telefonnummer-Eselsbrücke» die wichtigsten Parameter für die kardiovaskuläre Prävention: 035 140 530 – dabei bedeuten
- 0: Kein Tabakkonsum
- 3: 3 km tägliches Gehen oder 30 Minuten körperliche Aktivität
- 5: 5 Portionen Früchte und Gemüse pro Tag
- 140: Systolischer Blutdruck < 140 mmHg
- 5: Totalcholesterin < 5 mmol/l
- 3: LDL-Cholesterin < 3 mmol/l
- 0: Vermeiden von Übergewicht und Diabetes
Zu beachten ist allerdings, dass wenn bereits einer dieser Risikofaktoren besteht, das Ziel bei den anderen begünstigenden Faktoren tiefer gesetzt werden muss. So muss bei einem Diabetiker der Blutdruck tiefer als 130 mmHg eingestellt sein und bei einem rauchenden Hypertoniker sollten die Lipide stärker gesenkt werden. Dabei gilt die Hauptaussage: ist ein Risikofaktor schwierig zu behandeln, kann durch die Therapie anderer Risikofaktoren das gesamtvaskuläre Risiko gesenkt werden.
Die neuen Richtlinien zur Behandlung der Hypertonie wurden bereits im Juni dieses Jahres im Journal of Hypertension und im European Heart Journal publiziert [10,11]. Risikogruppen, für welche tiefere BD-Zielwerte als < 140 mmHg gelten, sind:
- Diabetiker
- Patienten mit koronarer Herzkrankheit
- Patienten mit Hirnschlag oder TIA
- Patienten mit einer Niereninsuffizienz oder einer Proteinurie
Auch in den ESC-Guidelines wird auf die Wichtigkeit der Suche nach subklinischen Organveränderungen wie zum Beispiel einer Mikroalbuminurie, einer Nierenfunktionseinschränkung, einer LVHypertrophie oder einer Carotisverdickung hingewiesen.
Selbstverständlich ist die intensive Empfehlung von Lebensstilveränderungen bei jedem Patienten der Grundstein der Therapie. Insbesondere bei Patienten mit mehreren Risikofaktoren und bei deutlich erhöhtem Blutdruck sollte bereits initial eine Kombinationsmedikation empfohlen werden. Die Substanzwahl erfolgt nach den jeweiligen Komorbiditäten und zu erwartenden Nebenwirkungen. Patienten mit einem hohen kardiovaskulären Risiko sollten – unabhängig vom Total- und LDL-Cholesterinwert – für eine Statintherapie evaluiert werden.
Lipide – Optionen für die Zukunft
D.M. Bloomfield, Rahway (USA); I. Holme, Oslo (NO); L. Tokgozoglu, Ankara (TR); R. Sankaranarayanan, Taunton (GB); R. Winkler, Ludwigshafen (D) und B. Vrtovec, Ljubljana (SI)
Neben der Senkung des LDL-Cholesterins als Hauptziel wird der HDL-Fraktion des Gesamtcholesterins immer mehr Bedeutung zugemessen. Eine neue Klasse von Medikamenten, welche die HDL-Werte stark anheben können, sind die sogenannten CETP-Inhibitoren. Erste Ergebnissevon Untersuchungen mit dem Wirkstoff Anacetrapib zeigten eine starke Senkung des Gesamtcholesterin/ HDL Verhältnisses bei guter Toleranz [16]. Evaluationen der Auswirkungen auf harte klinische Endpunkte stehen für diesen CETP-Inhibitor allerdings noch aus.
Mehr Aufmerksamkeit im Bezug auf das kardiovaskuläre Risiko kommt heute wieder den Triglyceriden zu – insbesondere die postprandialen Werte rücken in den Fokus. Hohe postprandiale Triglyceride sind mit einem erhöhten Risiko für KHK, Myokardinfarkt und Tod assoziiert [17,18].
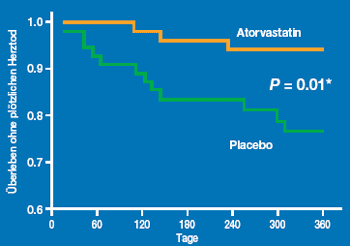
Mehrere Präsentationen am ESC Kongress in Wien waren der Frage nach einem günstigen Effekt der Statine bei Herzinsuffizienz gewidmet. Zwei Untersuchungen an Patienten mit Status nach akutem Koronarsyndrom oder Myokardinfarkt mit eingeschränkter linksventrikulärer Funktion haben eine Reduktion der Mortalität um beinahe 50% gezeigt, wenn ein Statin eingenommen wurde [19,20]. In einer prospektiven, randomisierten Studie bei 110 Patienten mit einer NYHA III Herzinsuffizienz betrug die Gesamtmortalität nach einem Jahr unter Einnahme von 10 mg Atorvastatin 16% und in der Placebogruppe 36% (p = 0.017) [21]. Diese Differenz war bedingt durch eine signifikante Reduktion von plötzlichen Herztodesfällen (5% versus 22%, p = 0.01). Wie sich das auf das Überleben ohne plötzlichen Herztod auswirkte, ist in Abbildung 2 illustriert:
 |
|
Abbildung 2: Überleben ohne plötzlichen Herztod mit und ohne Atorvastatin | |
| |
Referenzen
1. Giavarina D et al. Comparison of methods to identify individuals at increased risk of cardiovascular disease in Italian cohorts. Nutr Metab Cardiovasc Dis 2007;17:311-318
2. Mainous AG et al. A coronary heart disease risk score based on patient-reported information. Am J Cardiol 2007;99:1236-1241
3. Yusuf S et al. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): casecontrol study. Lancet 2004;364:937-952
4. Cuspidi C et al. Role of echocardiography and carotid ultrasonography in stratifying risk in patients with essential hypertension: the Assessment of Prognostic Risk Observational Survey. J Hypertens 2002;20:1307-1314
5. PROGRESS Collaborative Group. Randomised trial of a perindopril-based blood-pressure-lowering regimen among 6,105 individuals with previous stroke or transient ischaemic attack. Lancet 2001;358:1033-1041
6. Staessen JA et al. Randomised double-blind comparison of placebo and active treatment for older patients with isolated systolic hypertension. The Systolic Hypertension in Europe (Syst-Eur) Trial Investigators. Lancet 1997;350:757-764
7. MRC Working Party. Medical Research Council trial of treatment of hypertension in older adults: principal results. BMJ 1992;304:405-412
8. Sever PS et al. Prevention of coronary and stroke events with atorvastatin in hypertensive patients who have average or lower-than-average cholesterol concentrations, in the Anglo-Scandinavian Cardiac Outcomes Trial--Lipid Lowering Arm (ASCOT-LLA): a multicentre randomised controlled trial. Lancet 2003;361:1149-1158
9. Manuel DG et al. Revisiting Rose: strategies for reducing coronary heart disease. BMJ 2006;332:659-662
10. Mancia G et al. 2007 ESH-ESC Practice Guidelines for the Management of Arterial Hypertension: ESH-ESC Task Force on the Management of Arterial Hypertension. J Hypertens 2007;25:1751- 1762
11. Mancia G et al. 2007 Guidelines for the management of arterial hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J 2007;28:1462-1536
12. Baigent C et al. Efficacy and safety of cholesterollowering treatment: prospective meta-analysis of data from 90,056 participants in 14 randomised trials of statins. Lancet 2005;366:1267-1278
13. Cannon CP et al. Meta-analysis of cardiovascular outcomes trials comparing intensive versus moderate statin therapy. J Am Coll Cardiol 2006;48:438-445
14. Amarenco P et al. High-dose atorvastatin after stroke or transient ischemic attack. N Engl J Med 2006;355:549-559
15. Graham I et al. European guidelines on cardiovascular disease prevention in clinical practice: executive summary. Eur J Cardiovasc Prev Rehabil 2007;14(Supp 2):E1-E40
16. Krishna R et al. Effect of the potent Cholesteryl Ester Transfer Protein (CETP) inhibitor, MK-0859, on lipoproteins in healthy subjects and in patients with dyslipidemia. ESC 2007; Abstract 321
17. Nordestgaard BG et al. Nonfasting triglycerides and risk of myocardial infarction, ischemic heart disease, and death in men and women. JAMA 2007;298:299-308
18. Sarwar N et al. Triglycerides and the risk of coronary heart disease: 10,158 incident cases among 262,525 participants in 29 Western prospective studies. Circulation 2007;115:450-458
19. Maini S et al. Statins influence heart failure outcome in post myocardial infarction patients with moderate to severe left ventricular dysfunction. ESC 2007; Abstract 3192
20. Winkler R et al. Statins after acute coronary syndromes in daily clinical practice: impact on outcome according to left ventricular function. ESC 2007; Abstract 3194
21. Vrtovec B et al. Atorvastatin therapy decreases sudden cardiac death in patients with advanced chronic heart failure: a prospective study. ESC 2007; Abstract 3195
| |
| Mediscope |
| |
| 13.11.2007 - dde |
| |
 |
|