Metabolisches Syndrom
Als metabolisches Syndrom wird ein Risikofaktorenkomplex für kardiovaskuläre Erkrankungen beschrieben, dessen primäre klinische Manifestation eine atherosklerotische Erkrankung ist.
1988 beschrieb Reaven die häufige Assoziation mehrerer kardiovaskulärer Risikofaktoren wie Dyslipidämie, Hypertonie und Hyperglykämie und nannte sie Syndrom X. Reaven und später auch andere postulierten, dass die Insulinresistenz der dem Syndrom X zugrunde liegende pathophysiologische Mechanismus sei, woraus sich die Bezeichnung «Insulinresistenz Syndrom» entwickelte. Andere Forschungsgruppen führten schliesslich den Begriff «metabolisches Syndrom» ein.
Obwohl kardiovaskuläre Erkrankungen die häufigste klinische Manifestation des metabolischen Syndroms sind, steht die Insulinresistenz mit entsprechend erhöhtem Risiko zur Entwicklung eines Diabetes mellitus pathophysiologisch im Vordergrund. Sobald diese klinisch manifest wird, steigt das kardiovaskuläre Risiko markant an und erreicht ein Ausmass, welches dazu geführt hat, dass Diabetes mellitus heute hinsichtlich der prognostischen Bedeutung als Äquivalent zu einer bereits manifesten arteriosklerotischen Endorganschädigung bezeichnet wird.
Verantwortlich für die metabolischen Veränderungen und Häufung kardiovaskulärer Risikofaktoren ist die stammbetonte, androide Adipositas, die aufgrund der fortschreitenden körperlichen Inaktivität und einer atherogenen, energiereichen Ernährung epidemische Ausmasse angenommen hat.
Folgende Hauptkomponenten, die mit dem metabolischen Syndrom assoziiert sind und als kardiovaskuläre Risikofaktoren gelten, wurden identifiziert:
- Atherogene Dyslipidämie:
- Erhöhte Triglyceride
- Tiefes HDL-Cholesterin
- Normales LDL-Cholesterin, jedoch kleine dichte Partikel mit erhöhter Atherogenizität
- Arterielle Hypertonie
- Insulinresistenz/ Glukoseintoleranz
- Proinflammatorischer Zustand
- Prothrombotischer Zustand
Adipositas und abnormale Fettverteilung
Die Epidemie der Adipositas wird als hauptverantwortlich für die steigende Prävalenz des metabolischen Syndroms betrachtet. Die starke Verbindung zwischen stammbetonter Adipositas und kardiovaskulärem Risiko hat dazu geführt, dass das metabolische Syndrom heute als eine Häufung metabolischer Komplikationen der Adipositas bezeichnet wird.
Das überschüssige Fettgewebe produziert mehrere Produkte, sogenannte Adipokine, welche einen negativen Einfluss auf das Endothel ausüben (s. Abbildung 1). Dazu gehören die «NEFA» (nonesterified fatty acids), Zytokine wie TNFa und Interleukin-6 sowie Leptin. Hohe NEFA-Spiegel im Plasma führen zu einer Lipidüberladung der Muskulatur und der Leber, was die Insulinresistenz fördert. Das einzige «protektive» Adipokin «Adiponectin» hingegen wird vermindert, was mit einer Verschlechterung der metabolischen Risikofaktoren korreliert.
Abbildung 1
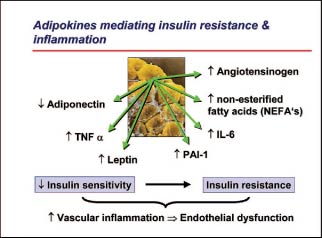
Hohe CRP-Werte bei Adipositas weisen auf einen Überschuss an Zytokinen und einen proinflammatorischen Zustand hin, während erhöhtes PAI-1 zu einem prothrombotischen Zustand beiträgt.
Erhöhte Triglyceride, die aggressiven atherogenen kleinen dichten LDL-Partikel, Insulinresistenz, Glukoseintoleranz sowie ein proinflammatorischer und prothrombotischer Zustand sind die «metabolischen» Komponenten, welche schliesslich die Atherosklerose fördern (s. Abbildung 2).
Abbildung 2
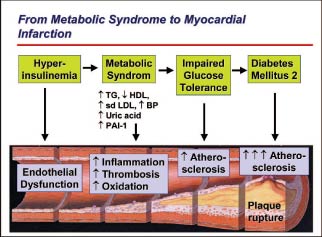
Einfluss unabhängiger Faktoren auf die spezifischen Komponenten des metabolischen Syndroms
Neben dem Einfluss durch Adipositas und Insulinresistenz ist jeder einzelne Risikofaktor des metabolischen Syndroms einer eigenen Regulierung durch genetische und erworbenen Faktoren unterworfen. Dies führt zu einer grossen Variabilität in der Ausprägung der unterschiedlichen Risikofaktoren. So kann z.B. der Einfluss von Adipositas und Insulinresistenz auf das Ausmass der Dyslipidämie stark variieren. Das gleiche gilt für die Regulierung des Blutdrucks und die Glukosewerte hängen zusätzlich von der Kapazität Insulin zu produzieren und der Insulinsensitivität ab. Diese Variationen der peripheren Regulation dürfen als wichtige Faktoren in der Entwicklung eines metabolischen Syndroms nicht vernachlässigt werden.
Diagnose des metabolischen Syndroms
Adipositas, Diabetes mellitus Typ 2 und das metabolische Syndrom sind multifaktorielle Erkrankungen mit einer ausgeprägten Heterogenizität. Während die Diagnosekriterien bei Adipositas und dem Diabetes mellitus klar bestimmt sind, ist dies für das metabolische Syndrom nicht der Fall. Die heute anerkannte Definition des metabolischen Syndroms bedingt das Vorliegen von mindestens 3 der folgenden 5 Faktoren: erhöhter Taillenumfang, Hypertriglyzeridämie, tiefes HDL-Cholesterin, Hypertonie und Hyperglykämie.
Therapeutische Implikationen
Die Bekämpfung der Adipositas gilt heute als primäres Ziel der Intervention bei metabolischem Syndrom. In erster Linie sollten die Anstrengungen zur Gewichtsreduktion durch eine erhöhte körperliche Aktivität unterstützt werden. Die Gewichtsreduktion senkt das Gesamtcholesterin, Triglyceride und den Blutdruck, erhöht das HDL-Cholesterin und verbessert die Insulinresistenz. Neuste Erkenntnisse zeigen auch, dass sowohl CRP wie auch PAI-1 reduziert werden können.
Falls die Insulinresistenz das Hauptproblem des metabolischen Syndroms darstellt, sollte es dementsprechend auch medikamentös angegangen werden. Dazu stehen heute Metformin und mit den Thiazolidinen sogenannte «Insulinsensitizer» zur Verfügung. Metformin wird seit langem in der Behandlung des Diabetes eingesetzt. Es konnte nun aber auch in mehreren Studien gezeigt werden, dass mit einer Therapie durch Metformin bei Patienten mit gestörter Glukosetoleranz das Neuauftreten eines Diabetes mellitus verzögert werden kann. Ob sich dies in einer niedrigeren Rate an kardiovaskulären Ereignissen niederschlägt bleibt jedoch zu beweisen. Das gleiche gilt für die Thiazolidine. Sie reduzieren die Insulinresistenz und beeinflussen positiv mehrere metabolische Risikofaktoren, aber es liegen aktuell keine Daten zur Reduktion atherosklerotischer Erkrankungen vor.
Obwohl die Statine in erster Linie in der Sekundärprävention zur LDL-Reduktion eingesetzt werden, haben Subanalysen grosser Statinstudien gezeigt, dass das kardiovaskuläre Risiko auch bei Patienten mit metabolischem Syndrom verringert werden kann. Auch Fibrate verändern die atherogene Dyslipidämie positiv und können die Atherosklerose direkt hemmen. Post hoc Analysen grosser Fibratstudien suggerieren, dass die kardiovaskulären Endpunkte bei metabolischem Syndrom gesenkt werden können. Die Kombination von Statinen und Fibraten beeinflusst das Lipidprofil in doppelter Hinsicht. Ob sich dies jedoch in einem besseren klinischen Resultat niederschlägt und wie diese Kombination hinsichtlich gefährlicher Nebenwirkungen toleriert wird, bleibt noch nachzuweisen.
Es besteht kein Zweifel, dass erhöhte Blutdruck-werte bei Patienten mit metabolischem Syndrom behandelt werden müssen und dass die in den Richtlinien geforderten Werte erreicht werden sollten. Neben der Lebensstilmodifikation kommen dabei auch Medikamente zum Zug, wobei hier die Angiotensin-II-Antagonisten einen besonders günstigen Einfluss auf das Neuauftreten von Diabetes mellitus gezeigt haben und deshalb in dieser Indikation favorisiert werden sollten.
Zur Beeinflussung von PAI-1 und Fibrinogen gibt es aktuell keine Medikamente. Ein alternativer Therapieansatz zur Reduktion des prothrombotischen Zustands wäre der Einsatz von Thrombozytenaggregationshemmern. Azetylsalizylsäure vermindert z.B. das Auftreten kardiovaskulärer Ereignisse sowohl in der Primär- wie auch in der Sekundärprävention. Daher wäre der Einsatz von Azetylsalizylsäure beim metabolischen Syndrom vielversprechend. Gemäss den aktuellen Richtlinien ist Azetylsalizylsäure in niedriger Dosierung bei Patienten mit einem 10-Jahres Risiko > 10% für eine kardiovaskuläre Erkrankung (mittleres bis stark erhöhtes Risiko gemäss SCORE-Risiko Karten) empfohlen.
Zunehmendes Interesse besteht auch in der Entwicklung von Medikamenten zur Unterdrückung des proinflammatorischen Zustandes. Bisher haben die Statine gezeigt, dass sie das CRP verringern und somit eine entzündungshemmende Wirkung ausüben.
Wenn Patienten mit metabolischem Syndrom einen Diabetes Typ 2 entwickeln, steigt das kardiovaskuläre Risiko massiv an. Daher sollte das HbA1c unbedingt in den geforderten Bereich gebracht werden, wobei neben der Lebensstilmodifikation auch Medikamenten zur Glukosereduktion eingesetzt werden müssen.
Dr. med. Jean-Paul Schmid, Schweizer Herz- und Gefässzentrum Bern, Universitätsklinik Inselspital, Bern.
|